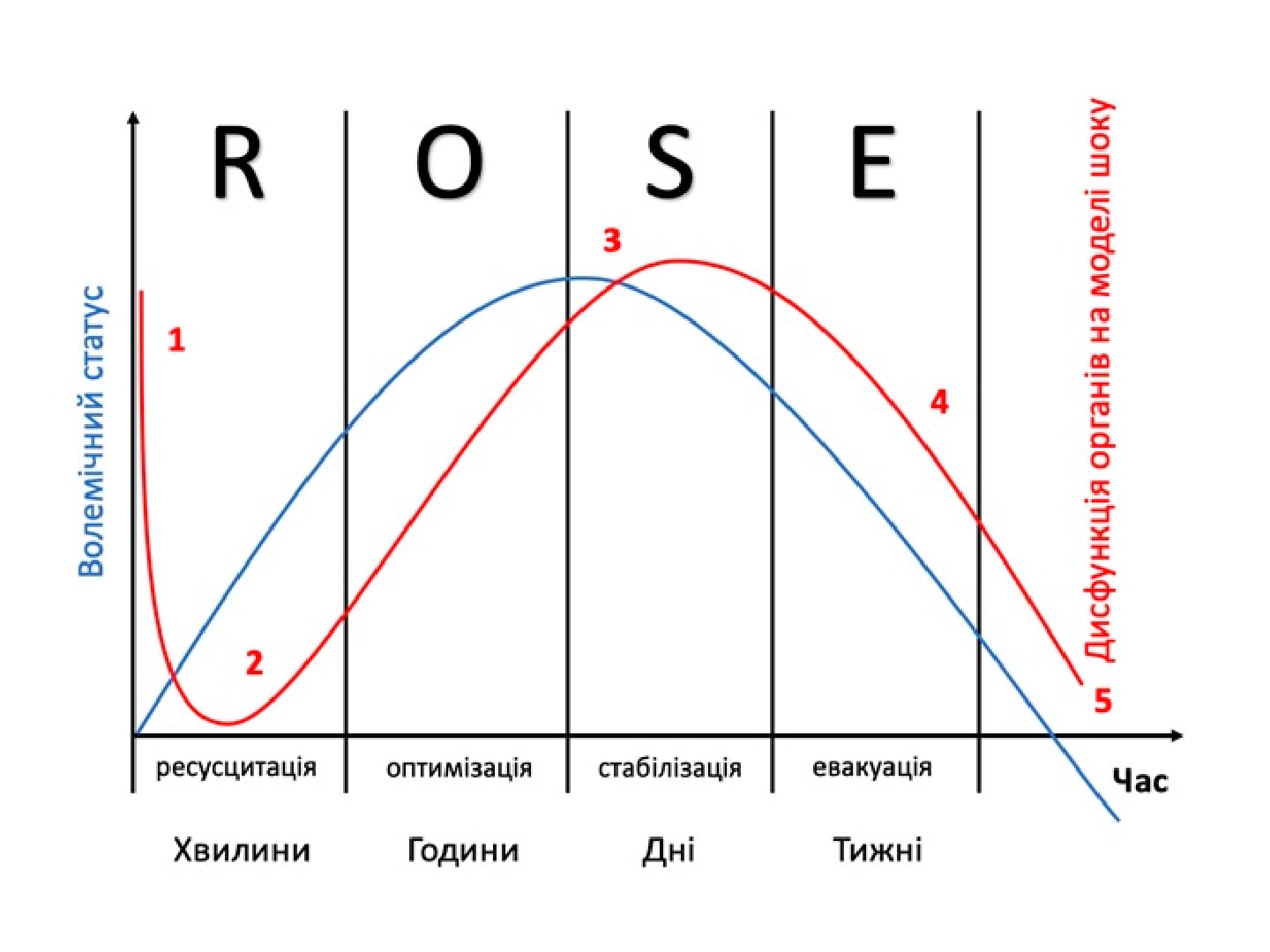
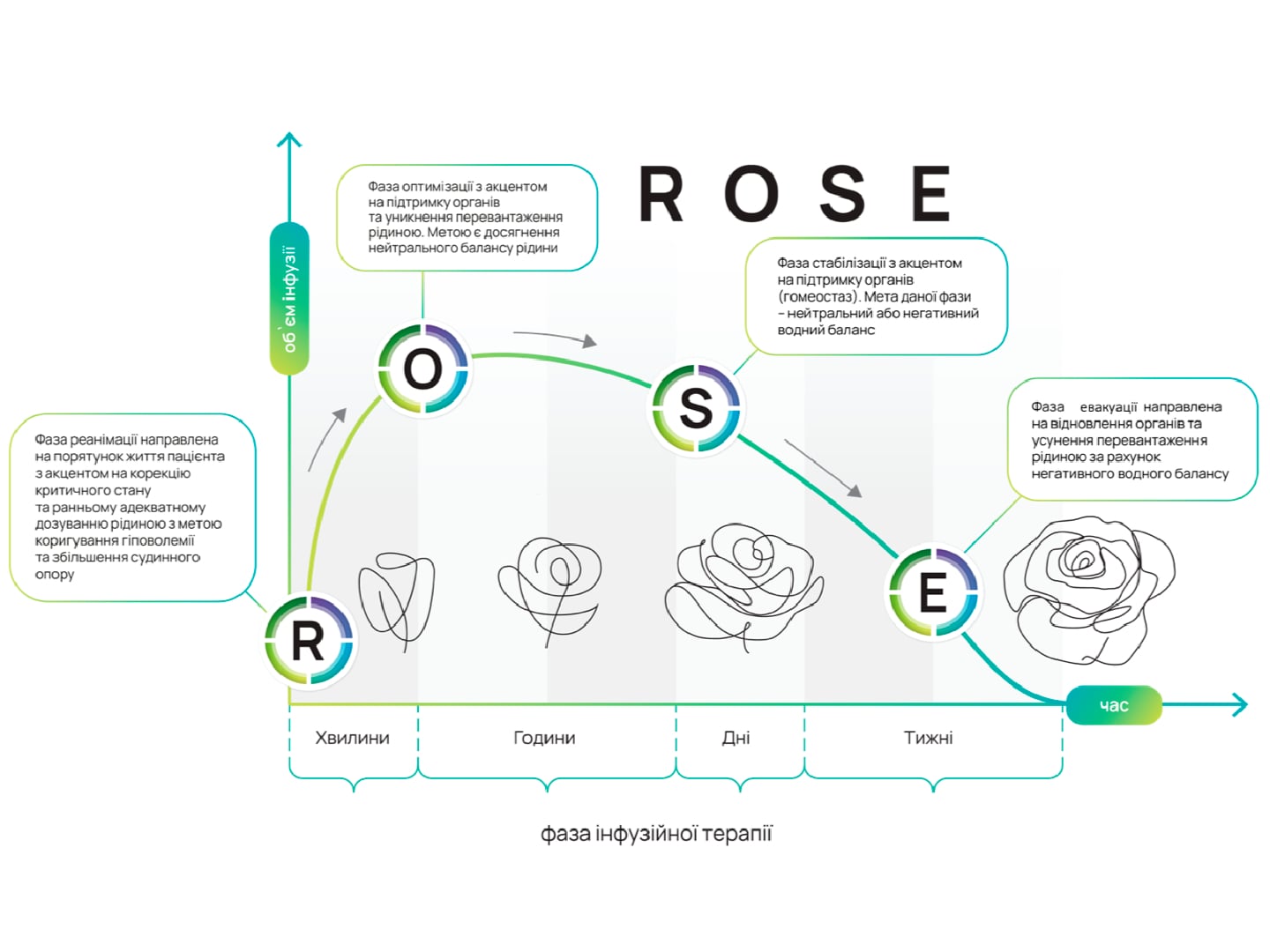
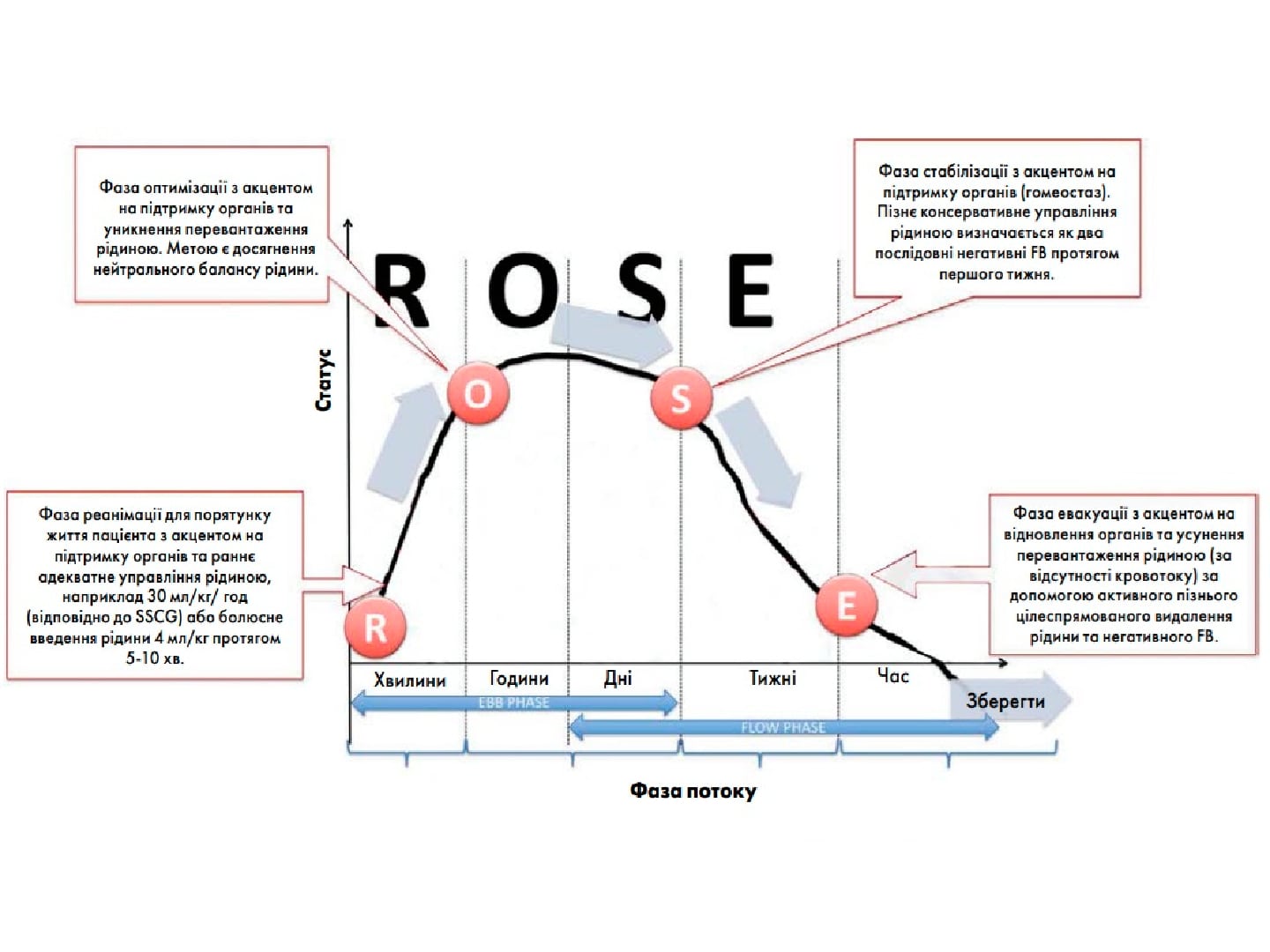
Порушення ритму у хворих на COVID-19: власний досвід корекції тахіаритмій із використанням селективного β-блокатора есмололу
Нова коронавірусна інфекція, викликана вірусом SARSCoV-2, що у 2020 році сколихнула світ, згуртувала медиків навколо респіраторної проблеми, залишивши поза увагою ураження серця. При цьому когорту найбільш вразливих пацієнтів складають саме особи із серцевосудинними захворюваннями та цукровим діабетом. У статті розглянуто можливі порушення серцевого ритму у хворих на COVID-19 та представлений власний досвід корекції тахіаритмій за допомогою селективних β-блокаторів.
Ключові слова: COVID-19, SARSCoV-2, серцевосудинні захворювання, тахіаритмія, порушення серцевого ритму, селективні β-блокатори, есмолол, БІБЛОК.
Ранній ретроспективний аналіз на основі даних 138 пацієнтів із м. Ухань (Китай) показав, що приблизно 50% осіб з інфекцією COVID-19 мали одне або кілька супутніх захворювань, а серед пацієнтів, які надходили з тяжким перебігом COVID-19, ця частка сягала 72% [3]. Слід наголосити, що пацієнти з тяжким перебігом інфекції частіше ставали вразливими саме через супутню патологію, зокрема серцевосудинні захворювання.
У дослідженні S. Shi та співавт. (2020) пацієнтів із COVID-19 (n=416) у 19,7% випадків були виявлені ураження серця [6]. При аутопсії хворих, які померли від даної патології, як правило, виявляли інфільтрацію тканини міокарда інтерстиціальними мононуклеарними запальними клітинами [4]. Також у хворих відзначалося збільшення рівня серцевих біомаркерів через ураження міокарда [46]. Guo та співавт. (2020) також виявили підвищення рівня тропоніну Т через ураження серця у пацієнтів, хворих на COVID-19, що було пов’язано зі значним підвищенням рівня смертності. Зазвичай це були чоловіки старшого віку, які мали такі супутні захворювання, як гіпертонія та ішемічна хвороба серця [5].
Нерідко у пацієнтів із COVID-19 може розвиватися міокардит уже через кілька днів після початку лихоманки, що може свідчити про пряме ураження міокарда, спричинене вірусною інфекцією. Вважається, що це зумовлено підвищеною регуляцією ангіотензинперетворюючого ферменту 2 у серці та коронарних судинах [8, 9].
Аутоімунні механізми ураження міокарда при COVID-19 також становлять небезпеку. Ураження серця призводить до активації вродженої імунної відповіді з вивільненням прозапальних цитокінів, а також до активації адаптивних механізмів аутоімунного типу за допомогою молекулярної імітації. Дихальна недостатність і, як наслідок, гіпоксія при COVID-19 також можуть бути причиною ураження міокарда [79].
На даний час дуже мало інформації про порушення провідності та аритмії у пацієнтів із COVID-19. При цьому тривала, не вчасно діагностована аритмія може призвести до значного погіршення серцевої функції. У дослідженні 138 госпіталізованих пацієнтів із COVID-19 у м. Ухані аритмія була зареєстрована у 16,7% пацієнтів та у 44% хворих, які потрапили до реанімації [3]. У подальшій публікації тієї ж установи повідомлялося про тяжкі ускладнення COVID-19: шлуночкову тахікардію та фібриляцію шлуночків. У 5,9% зі 187 пацієнтів було виявлено підвищений рівень тропоніну [5].
За даними проспективного обсерваційного дослідження під назвою «Серцеві аритмії у госпіталізованих пацієнтів із COVID-19», на заході США серед 143 пацієнтів синусова тахікардія відзначалася як найбільш часте порушення серцевого ритму (39,9%). Її наявність була пов’язана з більш високою внутрішньолікарняною летальністю (58,3% випадків серед тих, хто не вижив, проти 33,6% серед тих, хто вижив, p=0,009).
Аритмогенна роль COVID-19 може бути пов’язана з гіпоксією, електролітними порушеннями, гіповолемією та системним запаленням. Усі ці фактори можуть призводити до надшлуночкових та шлуночкових порушень ритму [14]. Нещодавнє дослідження показало, що нормальна електрокардіограма (ЕКГ) зустрічається лише у 26% пацієнтів з інфекцією COVID-19 [2]. S. Lei та співавт. (2020) повідомили, що аритмії були виявлені у 24% пацієнтів, госпіталізованих із COVID-19 до стаціонару, й у 33% хворих, які потрапили до реанімації. Крім того, порушення ритму були незалежними предикторами внутрішньолікарняної летальності (11,5% проти 5,6%) [1].
Дослідження ефективності β-блокаторів при аритміях у пацієнтів із COVID-19
Нами було проведено ретроспективний аналіз 89 історій хвороби пацієнтів, які перебували у відділенні анестезіології та інтенсивної терапії (ВАІТ) із COVID-19 із порушеннями серцевого ритму. Близько 80% пацієнтів (71 особа) мали синусову тахікардію із частотою серцевих скорочень (ЧСС) >110 уд./хв, 18% (16 осіб) мали фібриляцію шлуночків і 4% (2 особи) – пароксизмальні суправентрикулярні тахікардії.
Усі ці порушення були скориговані медикаментозно (есмолол, аміодарон), і лише 2 пацієнти потребували електрокардіоверсії.
Для стабілізації стану пацієнтів при синусових та параксизмальних тахікардіях було використано есмолол (БІБЛОК) у загальному об’ємі 500 мг (50 мл), із початковою швидкістю інфузії 1020 мг/хв протягом 23 хв, із подальшим зменшенням або збільшенням темпу інфузії.
Швидкість інфузії підбирали індивідуально для кожного пацієнта за наступною схемою:
- Інфузія есмололу під постійним кардіомоніторингом.
- Із досягненням ЧСС 100±10 уд./хв швидкість інфузії зменшували вдвічі; ЧСС не знижували нижче 80 уд./хв, враховуючи дозозалежний ефект.
- Нормалізація показників ЧСС у хворих із COVID-19 завжди призводила до зниження підвищеного артеріального тиску (АТ), тому протягом інфузіїесмололу пацієнти потребували його ретельного контролю.
При застосуванні даної схеми лікування у пацієнтів не спостерігалося загрозливих життю станів або побічних ефектів.
Клінічний випадок
Пацієнтка М., 57 років, була госпіталізована до лікувальної установи міста зі скаргами на головний біль, запаморочення, слабкість, біль у грудях з обох боків з іррадіацією у спину, підвищення АТ.
Попередній діагноз: Ішемічна хвороба серця. Нестабільна стенокардія. Гострий інфаркт міокарда (ГІМ)? Гіпертонічна хвороба 2 стадії, ІІ ступеня, ризик 3 (високий). Серцева недостатність І ступеня. Цукровий діабет 2-го типу, інсулінзалежна форма, тяжкий перебіг. Остеохондроз грудного відділу хребта?
Хвору було госпіталізовано до терапевтичного відділення. Через 14 год після госпіталізації загальний стан хворої різко погіршився.
На момент огляду черговим реаніматологом: Стан хворої вкрай тяжкий. Скарги на виражений больовий синдром за грудиною, відчуття стиснення, запаморочення, нудоту.
Об’єктивно: Шкіра та слизові бліді, вологі, температура тіла – 35,7 оС.
Дихання самостійне, адекватне, допоміжна мускулатура участі в акті дихання не бере. Частота дихання – 18 уд./хв, сатурація (SpO2) – 9496% при диханні атмосферним повітрям. Над легенями жорстке дихання, прослуховується в усіх відділах. Серцеві тони приглушені, ритмічні. Пульс – 78 уд./хв, АТ – 80/60 мм рт. ст. Живіт без особливостей. Фізіологічні відправлення в межах норми.
У хворої діагностовано: ГІМ без зубця Q з локалізацією по задньодіафрагмальній стінці лівого шлуночка. Кардіогенний шок.
Для подальшого лікування пацієнтку переведено до ВАІТ.
За даними ехокардіографічного дослідження: Гіпокінезія задньої стінки лівого шлуночка та базальнобокової стінки (ГІМ), недостатність мітрального клапана. Розширені ліве передсердя, лівий шлуночок. Гіпертрофія стінок лівого шлуночка. Скоротливість міокарда помірно знижена, по контуру серця перикардіальний випіт до 16 мм, фракція викиду – 36%, фракційне скорочення – 18%.
Лікування: Наркотичні анальгетики, антикоагулянтна терапія (гепарин 35 000 ОД на добу – безперервна інфузія під контролем активованого часткового тромбопластинового часу), нітрати внутрішньовенно (в/в), симптоматична терапія, респіраторна підтримка зволоженим киснем при об’ємній концентрації кисню в дихальній суміші (FiО2) – 35%.
Через 2 доби стан хворої було стабілізовано, однак виникли незначні респіраторні порушення (кашель та незначне кровохаркання, субфебрилітет).
Із додаткових анамнестичних даних стало відомо, що за 3 доби до госпіталізації у хворої були сухий кашель, млявість, загальна слабкість, біль у суглобах та підвищення температури тіла (одноразово до 37,5 оС).
Після отримання позитивного ПЛРтесту (полімеразноланцюгова реакція) на SARSCoV-2 хвору було переведено до СOVID-відділення інтенсивної терапії, де в подальшому, у зв’язку з наростанням негативної динаміки, у неї було діагностовано двобічну полісегментарну пневмонію. Подальша терапія проводилась згідно з протоколом лікування СOVID-19 з урахуванням супутньої патології.
Дані ЕКГ, що змінювались у ході лікування пацієнтки, фіксувалися на 2-гу добу лікування (рис. 1), на 12-ту добу (рис. 2) та на 14-ту добу від початку терапії (рис. 3).
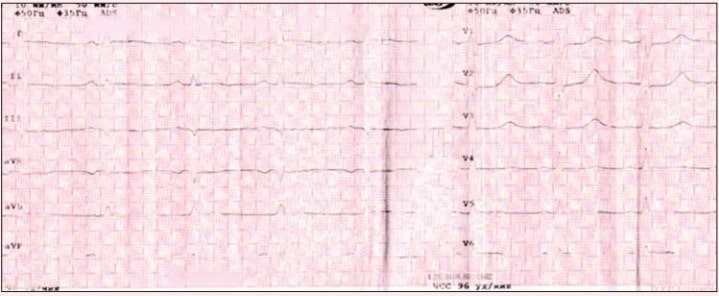
Рис. 1. ЕКГ хворої М. на 2-гу добу від початку терапії
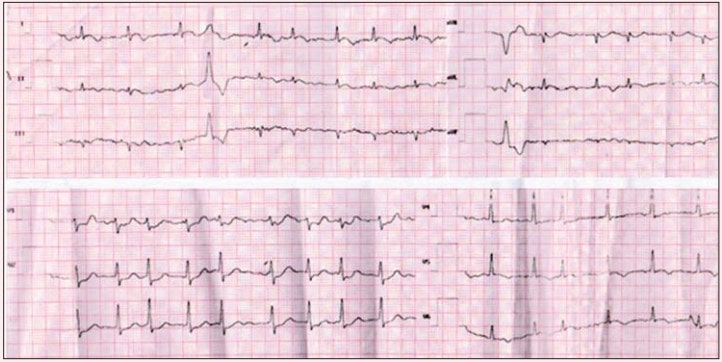
Рис. 2. ЕКГ хворої М. на 12-ту добу від початку терапії
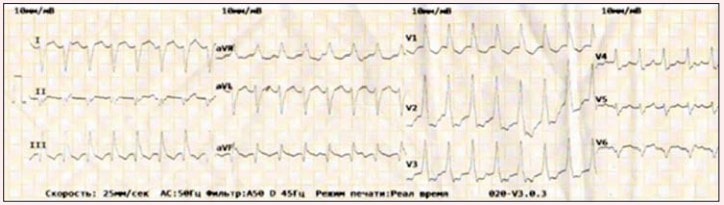
Рис. 3. ЕКГ хворої М. на 14-ту добу від початку терапії
На 14-ту добу хвору готували до виписки з позитивною динамікою, однак її стан різко погіршився, було діагностовано пароксизмальну тахікардію. З метою стабілізації стану пацієнтці було введено аміодарон 150 мг в/в із подальшою інфузією 300 мг. Стан хворої стабілізувався на 1 год, після чого пароксизмальна тахікардія поновилася. Подальше використання аміодарону давало короткочасний ефект.
Стан хворої вдалося стабілізувати лише після інфузії есмололу 500 мг із подальшим призначенням β-блокаторів.
Пацієнтка у відносно задовільному стані була виписана під нагляд сімейного лікаря на 18-ту добу від початку лікування у стаціонарі.
Есмолол: ефективність у лікуванні аритмій при COVID-19
Есмолол (БІБЛОК) – це селективний (кардіоселективний) β-блокатор адренергічних рецепторів без значної внутрішньої симпатоміметичної або мембраностабілізуючої активності при застосуванні у терапевтичних дозах.
Есмолол як β-блокатор ультракороткої дії входить до всіх актуальних протоколів лікування порушень серцевого ритму, зокрема настанов Європейської асоціації кардіологів (ESC) та Управління із санітарного нагляду за якістю харчових продуктів і медикаментів США (FDA):
• ESC 2018 – «Лікування пацієнтів із гіпертонічною хворобою»;
• ESC 2019 – «Лікування надшлуночкових порушень ритму»;
• ESC 2020 – «Діагностика та лікування фібриляції передсердь» (розроблений спільно з Товариством кардіоторакальних хірургів, EACTS);
• ESC 2020 – есмолол внесено до переліку ліків у гайдлайні «Діагностика та лікування пацієнтів із серцевосудинними захворюваннями із COVID-19»;
• FDA 2021 – есмолол внесено до переліку життєво важливих ліків США.
Головними перевагами препарату БІБЛОК, особливо під час лікування пацієнтів із критичними порушеннями серцевого ритму, є швидкий початок дії (≈2 хв) та її коротка тривалість (≈9 хв), що дозволяє швидко коригувати дозу препарату.
БІБЛОК показаний при надшлуночковій тахікардії (за винятком синдромів передчасного збудження шлуночків) та для швидкого контролю шлуночкового ритму у пацієнтів із миготливою аритмією чи тріпотінням передсердь у перед та післяопераційному періоді або за інших обставин, коли бажаний короткотривалий контроль шлуночкового ритму за допомогою препарату короткої дії.
БІБЛОК також показаний при тахікардії та артеріальній гіпертензії у періопераційному періоді й при некомпенсаторній синусовій тахікардії, якщо, на думку лікаря, ступінь тахікардії потребує особливого втручання.
Одночасне застосування есмололу з препаратами, що інгібують ізофермент цитохрому або субстрат Pgp, не повинно змінити їх рівні у плазмі; отже, даний препарат не впливає на фармакологічну терапію, яка особливо важлива у пацієнтів із COVID-19.
Міжнародні спільноти також наголошують на перевагах есмололу під час лікування порушень ритму при COVID-19. Італійський департамент кардіології та анестезіології віддає перевагу контрольованій терапії порушень ритму з використанням βблокаторів, особливо есмололу [4], так само як і Європейська асоціація кардіологів у своїх рекомендаціях для лікування кардіоваскулярних захворювань у пацієнтів із COVID-19 вказує на першочергове використання β-блокаторів [5].
Завдяки своїй швидкій і короткотривалій дії та відсутності взаємодії із засобами для лікування COVID-19, есмолол є препаратом вибору для корекції порушень серцевого ритму у пацієнтів із коронавірусною хворобою, особливо у критичному стані.
Пацієнти в гострому періоді СOVID-19 мають високу вірогідність розвитку кардіологічних ускладнень у вигляді різноманітних аритмій, що прогностично погіршує прогноз перебігу хвороби. З огляду на це їм необхідно забезпечити цілодобовий кардіомоніторинг, а також проводити навчання медичних бригад вчасній діагностиці та наданню допомоги при порушеннях ритму у пацієнтів із СOVID-19. На власній практиці ми переконалися, що такий селективний βблокатор, як есмолол, демонструє високу ефективність при лікуванні порушень серцевого ритму у пацієнтів із COVID-19.
Автори:
О.М. Мазур, КНП “Білоцерківська міська лікарня № 1”
Література:
- Lei S., Jiang F., Su W. et al. (2020). Clinical characteristics and outcomes of patients undergoing surgeries during the incubation period of COVID-19 infection. EClinicalMedicine, 21, 100331. doi: 10.1016/ j.eclinm.2020.100331.
- Li Y., Liu T., Tse G., & Wu M. Electrocardiograhic characteristics in patients with coronavirus infection: a singlecenter observational study. Ann. Noninvasive Electrocardiol (2020), 25 (6), e12805. doi: 10.1111/anec.12805.
- Wang D., Hu B., Hu C. et al. Clinical characteristics of 138 hospitalized patients with 2019 novel coronavirusinfected pneumonia in Wuhan, China. JAMA 2020. https://doi.org/10.1001/jama.2020.1585.
- Xu Z., Shi L., Wang Y. et al. Pathological findings of COVID-19 associated with acute respiratory distress syndrome. Lancet Respir Med 2020;8(4):420422. https://doi.org/10.1016/S22132600(20)30076X.
- Guo T., Fan Y., Chen M. et al. Cardiovascular implications of fatal outcomes of patients with coronavirus disease 2019 (COVID-19). JAMA Cardiol 2020. https://doi.org/10.1001/jamacardio.2020.1017.
- Shi S., Qin M., Shen B. et al. Association of cardiac injury with mortality in hospitalized patients with COVID-19 in Wuhan, China. JAMA Cardiol 2020. https://doi.org/10.1001/jamacardio.2020.0950.
- Madjid M., SafaviNaeini P., Solomon S.D., Vardeny O. Potential еffects of coronaviruses on the cardiovascular system: a review. JAMA Cardiol 2020. https://doi.org/10.1001/jamacardio.2020.1286.
- Chen C., Zhou Y., Wang D.W. SARSCoV-2: a potential novel etiology of fulminant myocarditis. Herz 2020;45(3):230232. https://doi.org/10.1007/s0005902004909z.
- Inciardi R.M., Lupi L., Zaccone G. et al. Cardiac involvement in a patient with coronavirus disease 2019 (COVID-19). JAMA Cardiol 2020. https://doi.org/10.1001/jamacardio.2020.1096.
- The European Society for Cardiology. ESC Guidance for the Diagnosis and Management of CV Disease during the COVID-19 Pandemic. Last update: 10 June 2020. https://www.escardio.org/Education/COVID-19andCardiology/ESCCOVID-19Guidance.
- Brugada J. et al. ESC Guidelines for the management of patients with supraventricular tachycardia. European Heart Journal, Volume 41, Issue 5, 1 February 2020, р. 655720. https://doi.org/10.1093/eurheartj/ehz467.
- BabapoorFarrokhran S., Gill D. Myocardial injury and COVID-19: Possible mechanisms. Life Sci. 2020 Jul 15; 253: 117723. doi: 10.1016/j.lfs.2020.117723.
- Cho J.H., Namazi A., Shelton R. Cardiac arrhythmias in hospitalized patients with COVID-19: A prospective observational study in the western United States. PLOS ONE15(12): e0244533. https://doi.org/10.1371/journal.pone.0244533.
- Russo V., Rago A., Carbone A., Bottino R. Atrial Fibrillation in COVID-19: from epidemiological association to pharmacological implications. J Cardiovasc Pharmacol. 2020 Aug;76(2):138145. doi: 10.1097/FJC.0000000000000854.